肺动静脉畸形(PAVMs)作为肺动脉与肺静脉之间的异常直接连接,绕过了毛细血管床,形成右向左分流,是导致反常栓塞、
一、术后监测的必要性
1. 持续存在的机制
临床研究数据显示,即使经过成功的初始栓塞治疗,仍有高达25%的病例会出现PAVM持续存在或复发。这一高复发率主要源于以下三种病理机制:
➤再通(Recanalization):通过线圈栓塞部位的再通是主要原因。栓塞材料(尤其是金属线圈)内部或周围形成新的血流通道。
➤再灌注(Reperfusion):当相邻的肺动脉恢复血流时发生再灌注,特别是在高血流生理状态(如
➤血管侧支循环:血流动力学改变引发血管结构适应性变化。
2. 未治疗囊状结构的生长模式
未经治疗的PAVM囊状结构通常四年内增长5-10毫米,但也有数十年内增长高达55毫米的病例。生长可能是由于最初较小的供血动脉或先前未检测到的血管的扩大所致。栓塞治疗后血流的重新分配可能加速生长,特别是在妊娠和青春期。
3. 治疗后发生再通和再灌注的时间
早期研究表明,在栓塞后一个月进行的CT血管造影上囊状结构大小变化极小。然而,栓塞结果的显著差异在3-23个月时出现。虽然再灌注的罕见病例早在治疗后6周发生,但大多数记录的失败发生在一年之后。随访研究报告三年持续存在率为2.8%,但不同的监测方案和成像间隔可能低估了真实比率。
二、当前监测指南的异质性
目前,国际上两大权威指南——HHT国际共识指南与英国胸科学会(BTS)临床声明——在核心监测方案上就存在明显分歧(表1),这直接导致了临床实践的极大异质性。
表1.当前对PAVM 筛查和监测的建议

*如果患者仅有小的、未治疗的PAVMs或有疑似微小的PAVMs(例如,TTCE检测到但CT未检测到),根据具体情况确定随访CT间隔,每1-5年一次。
**如果中心具备解读HHT患者肺内分流的专业知识。
HHT =
这种不一致,让一线医生,尤其是非HHT专科中心的医生,深感困惑:监测间隔多久?选哪种检查?辐射风险如何权衡?这种指南差异导致临床实践中监测方案的显著异质性。调查显示,不同医疗中心在影像学检查的选择和频率、辐射剂量控制策略、特殊人群(儿童、孕妇)的管理方案、多学科协作模式等方面均存在显著差异。
三、监测技术的循证评估
1. 临床监测
对已治疗肺动静脉畸形的监测需要结合多种技术。临床监测如
2. 经胸对比超声心动图(TTCE)
TTCE在检测肺右向左分流方面表现出高敏感性和阴性预测值。现行指南建议阴性者每5-10年复查,但在青春期或妊娠期间应增加监测频率。需要注意的是,高级别分流和已知有大型未治疗PAVMs的病例需要经验丰富的操作者仔细评估,以避免漏掉具有临床意义的分流(图1)。在未确诊HHT的患者中,区分肺内分流和心内分流变得至关重要;肺内分流可通过左心房出现气泡前有四个心动周期的特征性延迟来识别。研究显示约6-25%的正常人群也可能出现右向左分流,这增加了结果判读的难度。不同指南对TTCE在栓塞后监测中的使用建议存在差异,BTS认为其可用于筛查,而HHT国际指南则要求阳性结果必须经CT确认(图2)。
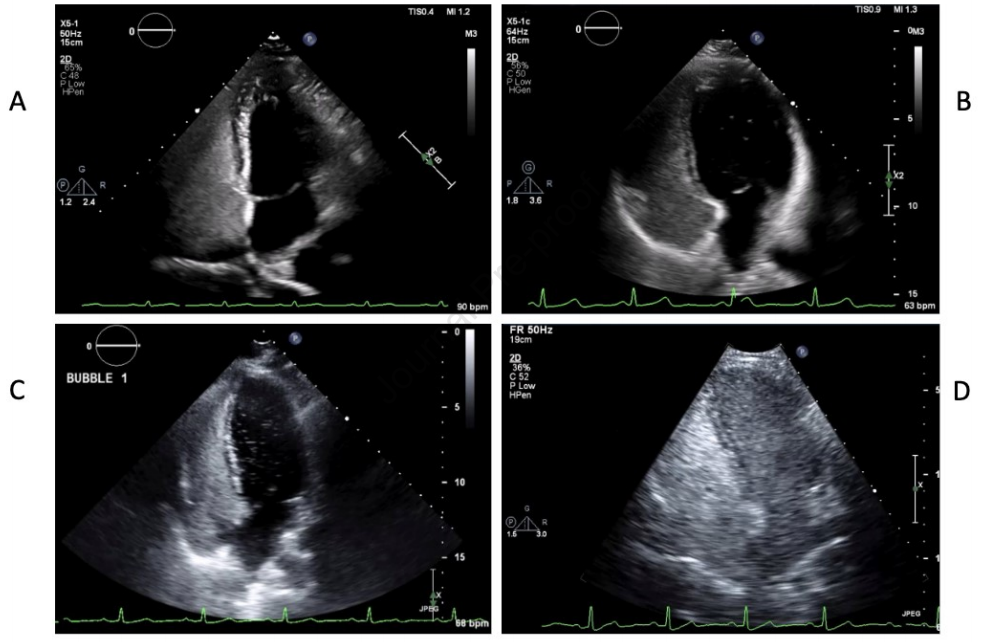
图1.经胸对比超声心动图(TTCE)分级系统。0至3级分别对应:A级(少量,<30个气泡)、B级(中度,30-100个气泡)、C级(大量,>100个气泡),以及左心腔内出现大量气泡混浊伴心内膜轮廓可见的情况。
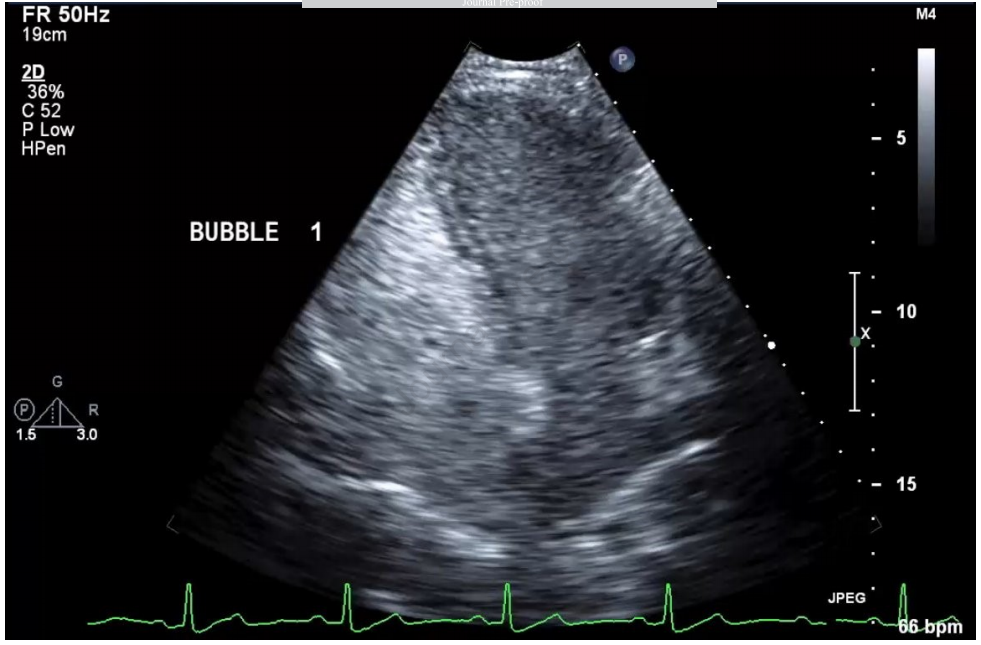
图2.一名HHT患者的3级TTCE图像。根据麻省总医院HHT方案进行气泡对比剂研究。对比剂级别:3级(大量气泡,>100个)。首次出现的时间是右心显影后3次心跳。激动盐水在3次心跳后早期从右心房到左心房的交叉出现提示可能存在心房间分流,尽管观察到对比剂气泡从肺静脉流出支持肺内分流的判断。分流较大。可见左心显影。
3. 计算机断层扫描(CT)
4.
MRI提供了无辐射的监测选择。时间分辨
5. 肺动脉造影
虽然CT是常规治疗后监测的首选方式,但肺血管造影仍然是评估PAVM通畅性的金标准。然而,其临床应用现在主要是治疗性的而非诊断性的。血管造影通常保留用于随访CT有复发证据的病例、CT和TTCE结果不确定的情况,或者患有处于不同治疗和消退阶段的多发PAVMs的患者(图3)。由于其有创性和相对较高的辐射暴露,血管造影不推荐用于常规监测或初始诊断评估。
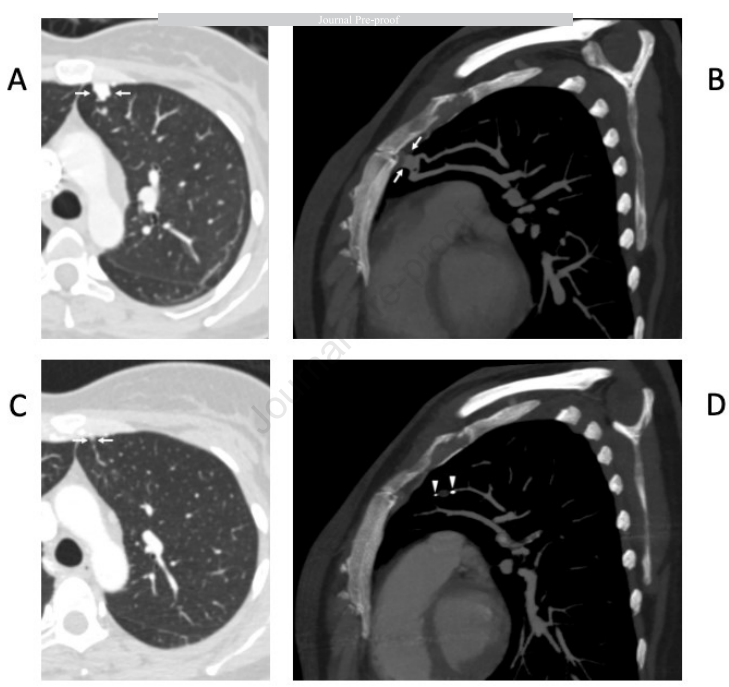
图3.一名39岁女性HHT患者,患有多发PAVMs。左肺上叶一个供血动脉直径为4mm的PAVM采用MVPS装置进行栓塞治疗。(A)和(B)为栓塞前图像,PAVM以白色箭头标示。(C)和(D)为栓塞后图像,显示囊状结构大小明显消退,无对比剂显影。MVPS装置的末端以白色箭头标示。
四、未来发展方向
PAVM栓塞术后监测面临的核心挑战在于缺乏标准化的随访方案,且患者常因地理分布原因难以获得专科中心的持续照护。当前实践中,监测间隔、影像学选择、辐射风险平衡等问题尚未达成共识,导致临床管理存在显著异质性。
为应对这一现状,新建立的多中心PAVM注册中心(如约翰·霍普金斯大学HHT卓越中心主导的项目)将成为关键平台。通过系统性的数据收集与分析,该平台有望推动基于循证医学的标准化监测方案形成,明确最佳筛查间隔、评估长期病变演变规律(如持续存在率、病灶消退模式及未治疗病灶的生长特征),并为非专科中心提供可操作的实施框架。
在技术层面,未来的监测策略需重点关注辐射剂量优化。双能CT等新兴成像技术能够通过虚拟平扫减少辐射暴露,但其在PAVM监测中的具体应用价值仍需前瞻性研究验证。同时,应致力于建立机构间MRI检查的标准化协议,以解决当前序列各异、结果难以比对的问题,提升这一无辐射技术在不同医疗场景下的适用性与可靠性。
在临床路径方面,需开发兼顾国际指南共识与个体化需求的结构化随访流程(表2),以协调专科中心与基层医疗机构之间的协作,并系统整合患者地理位置、妊娠状态、年龄等个体因素。此外,还应着力构建专科中心与地方医疗团队之间的有效沟通机制,确保随访的连贯性与一致性。
表2.推荐的PAVM栓塞术后随访流程
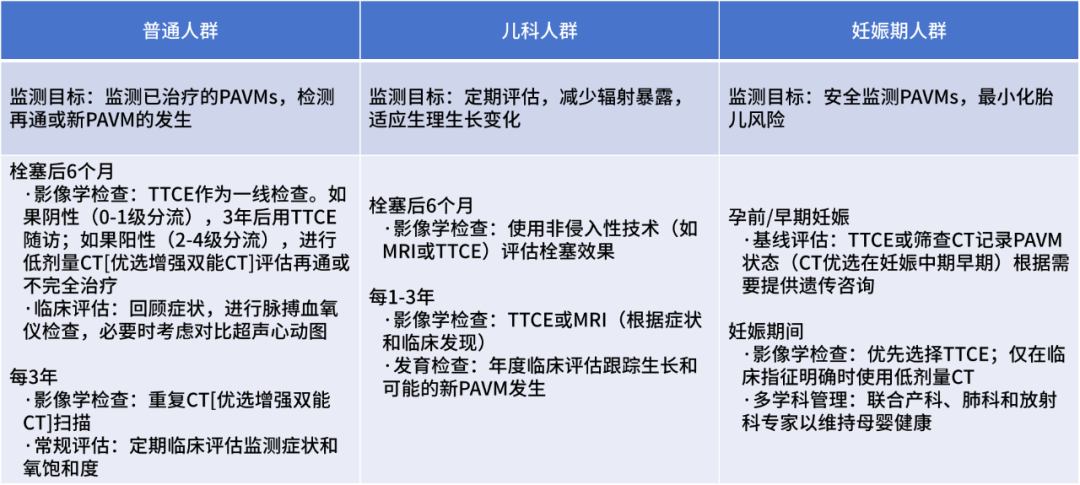
*注:如果具备HHT专业支持,也可考虑MRI作为替代选择。
总结
PAVM的治疗,远不止于手术室内的那一次栓塞。“栓塞成功”只是上半场,“监测有效”才是决定终场胜负的关键。对临床医生而言,需要摒弃单一模式思维,掌握TTCE、CT、MRI的联合应用艺术,尤其关注儿童和孕妇的特殊管理方案;对学科发展而言,亟需通过多中心合作,用高质量数据终结指南争议,建立辐射更少、效率更高、可及性更强的标准化监测体系;对患者管理而言:应积极推动建立多学科诊疗团队和患者登记,实现从“一次治疗”到“终身管理”的范式转变。
参考文献:Hering K, Sutphin P, Kalva S. Posttreatment Monitoring of Pulmonary Arteriovenous Malformations: Challenges and Approaches. Chest. 2025;168(6):1471-1480. doi:10.1016/j.chest.2025.06.014

(本网站所有内容,凡注明来源为“医脉通”,版权均归医脉通所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:医脉通”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们。)