
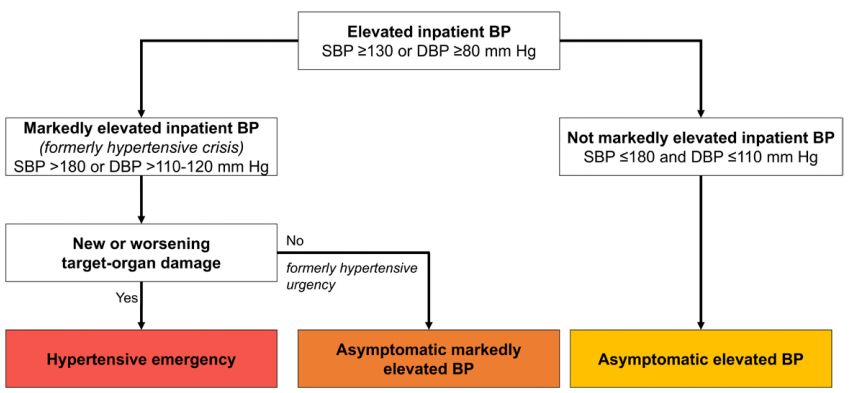
图1 急症医疗环境中住院患者血压升高相干术语
①高血压急症(SBP/DBP>180/110-120 mmHg,伴有新发靶器官损伤或恶化的证据);②住院患者无症状血压显著升高 (SBP/DBP>180/110-120 mmHg,无新发靶器官损伤或恶化的证据);③住院患者无症状血压升高 (SBP/DBP≥130/80 mmHg,无新发靶器官损伤或恶化的证据)。
当前住院患者高血压研究多基于电子健康记录中的常规血压值,但这些记录常缺失关键变量(图2),包括:设备类型与校准状态、袖带佩戴位置/尺寸、患者
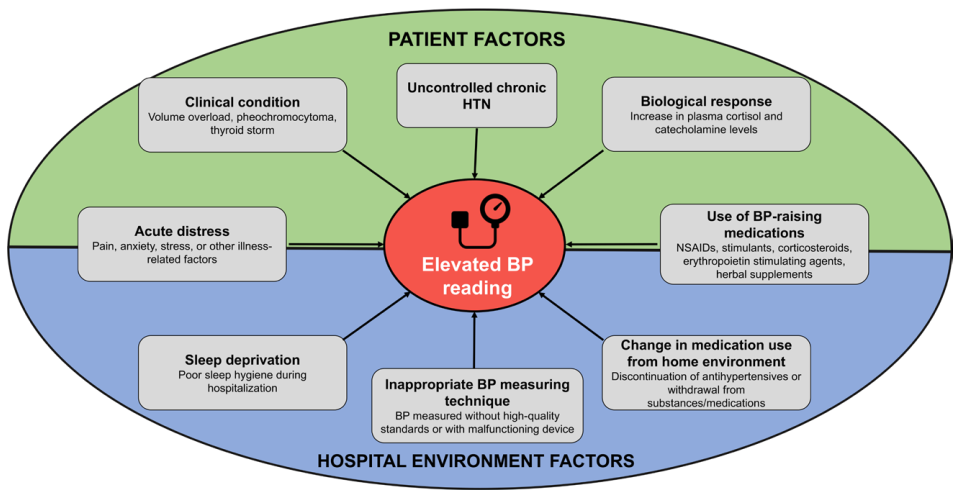
图2 急症治疗中血压升高因素
研究显示急症治疗场景中血压测量存在显著差异,其原因包括患者体位不规范、手臂未支撑、袖带位置偏离心脏水平、双腿交叉、袖带尺寸错误。不同医院科室的技术差异更添变数——重症监护室虽多采用动脉导管测压,但可能因移动伪影或校准误差失真。值得注意的是,当危重症或外科患者血压>180/100 mmHg时,示波法设备可能较动脉导管低估达50/30 mmHg;即便研究级水银血压计听诊法亦存在显著偏差。故高血压急症静脉降压治疗时,优先选择动脉导管监测以精准评估降压水平。
对于无症状血压升高,决策前采用标准化测量可最大限度地减少变异性并进行适当的治疗。特殊人群(孕妇、老年人、肥胖者、假性高血压、
住院患者血压升高管理包括采用正确的测量技术、评估血压升高的严重程度、评估是否存在新发或恶化的靶器官损伤、处理导致血压升高的潜在病因,以及审慎评估降压治疗的获益风险比(图3)。
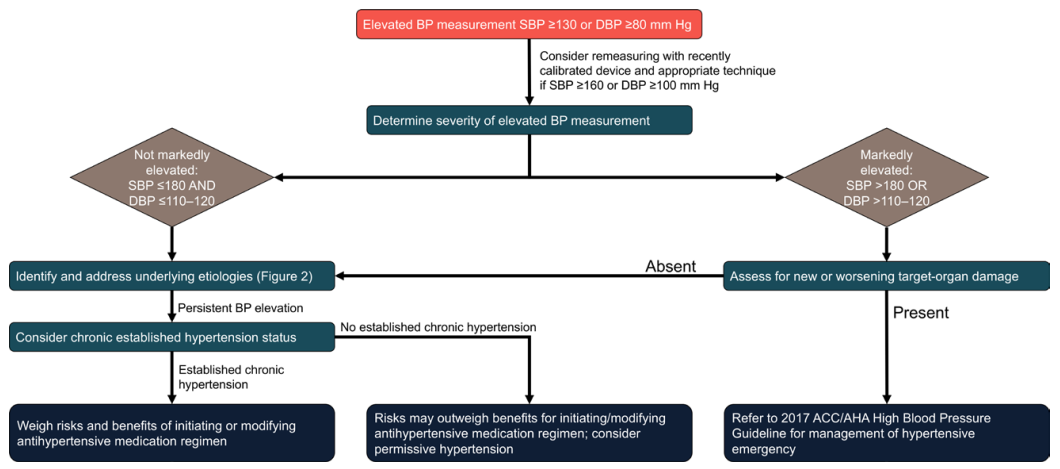
图3 急症治疗中血压升高的急性管理方法
住院期间的“A-I-M”法(评估[assess]、识别[identify]、调整[modify])适用于指导初始管理(图4),而出院阶段的“A-I-M”法(安排[arrange]、告知[inform]、监测[monitor])则适用于出院后及过渡期管理。
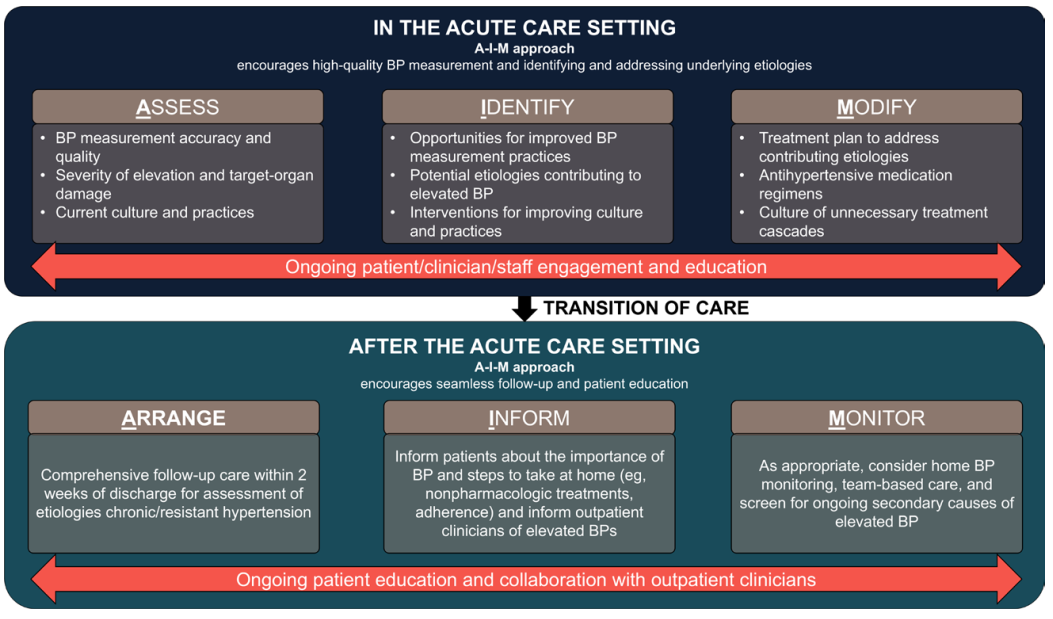
图4 急症治疗和过渡期血压管理的临床路径
识别高血压急症是住院血压管理的关键步骤。在采用规范技术准确测量血压后,需评估血压升高严重程度并确认是否存在新发或恶化的靶器官损伤(高血压急症的核心特征)。记忆口诀 BARKH(脑、动脉、视网膜、肾、心)可快速定位高危靶器官。
对显著升高的血压进行综合评估时,需包含详细病史采集与体格检查:病史重点包括慢性高血压背景、当前降压药物及依从性、既往门诊血压记录;体格检查需关注双侧
若血压读数经复核确认且存在新发/恶化的靶器官损伤证据,应立即启动高血压急症治疗。
住院患者无症状血压升高比高血压急症更常见,但其最佳管理策略仍不明确。尽管缺乏证据支持,临床实践中此类情况常被过度干预。治疗决策可能受历史因素(如"
此外,部分收治科室要求急诊患者在转诊前将血压降至“可接受水平”,这种做法可能会强化无症状血压升高的常规治疗惯性,尽管缺乏获益证据。
住院患者无症状血压升高的管理始于对血压读数的审慎评估及可逆诱因的识别。首要步骤是验证血压测量的准确性,包括检查血压测量设备的工作状态及校准记录。在条件允许时,应规范复测(如使患者取坐位而非仰卧位)。
循证实践支持系统排查可逆性诱因(图2):急性应激、疼痛、焦虑、睡眠剥夺以及其他与急性疾病相关的因素均可能升高血压。需详细比对家庭与住院药物清单,识别可能升压的药物(如过量静脉输液、非甾体抗炎药、兴奋剂、
对已确诊高血压的患者,必须核查住院期间是否延续了家庭用药方案。需警惕医院用药目录限制可能导致
容量状态评估亦不可忽视:液体复苏、利尿治疗等引起的容量波动直接影响血压及治疗策略。此外,需注意,疼痛管理是在解读血压升高读数时经常被忽视的因素。最后,参考患者院外血压记录及慢性高血压病史至关重要。住院和门诊环境中持续的血压升高可能提示需在住院期间启动或强化口服降压治疗。
(1)住院患者无症状血压升高的治疗结局
目前尚无关于住院患者无症状血压升高治疗的随机临床试验。然而,多项观察性研究表明,在急性医疗环境中对住院患者无症状血压升高进行药物治疗(尤其静脉给药)存在风险。
(2)证据是否支持住院患者无症状血压升高接受治疗?
尽管多数住院患者无症状血压升高无需治疗,但特定人群可能存在治疗获益大于风险的情况。对于院外血压长期控制不佳且住院期间持续显著升高(如收缩压/
住院原因亦影响治疗决策:因心血管疾病住院的
未来需进一步明确无靶器官损害的血压显著升高患者能否从治疗中获益。在此之前,采取谨慎且以患者为中心的管理策略最为稳妥。若决定启动降压治疗,参照指南制定急性期方案是合理选择。
急诊科接诊患者后识别高血压和适当启动治疗方面仍面临多重障碍,包括急诊血压测量的可靠性存疑、与门诊初级医疗团队协调不足等。
优化急诊高血压患者就诊后管理需多维度干预:社区健康工作者参与、建立专项护理路径、实施转诊策略(包括创新医疗模式)对保障后续血压管理至关重要。除临床需求外,经济压力、教育水平差异及地域医疗资源不均等因素更显著影响患者,其中获得持续性初级医疗的公平性问题是核心矛盾。许多急诊高血压患者的根本困境并非需要新药治疗,而是缺乏可及、优质、经济的门诊随访体系。
解决高血压患者长期管理的经济负担至关重要。尽管多数降压方案可采用低价仿制药,但对部分患者仍构成经济压力。仿制药替代计划、药企患者援助项目、社区健康行动及初级医疗提供的成本效益优化建议或可缓解此问题。了解患者的经济状况、个人社会背景及医保环境,是解决高血压医疗差异的关键所在。
对于住院期间出现高血压(无论既往是否确诊)的患者,出院管理需聚焦两大关键环节:(1)审慎调整用药方案并充分告知患者;(2)规划后续医疗协同照护。现有证据支持维持入院前降压方案,避免在出院时强化治疗。必须全面评估出院用药清单,重点识别不符合指南推荐的降压方案,并考量健康素养、医保覆盖、经济承受力、社会支持及自我管理能力(如行动障碍、沟通困难、数字技术使用困难、交通不便等)对治疗依从性的影响。
近期相关数据显示,出院时新增降压药的长期依从性普遍较低。固定复方制剂或联合治疗可提升依从性、加速血压达标并减轻用药负担。高质量的用药指导至关重要。需清晰说明住院期间的药物变更,并强调门诊血压监测(包括家庭自测)的必要性。通过患者教育及家庭讨论,在出院前预约所有必要的初级保健医师或药师随访。
出院后高质量管理涵盖:患者教育、自我管理与生活方式干预、个体化药物治疗、家庭血压监测(图4)。推荐使用经认证的家用血压计。成功的照护转接需协调多级医疗资源:建立初级保健医师随访机制;由高血压专病管理团队实施个案管理;采用团队协作模式,整合共享决策、健康社会决定因素评估、跨机构持续沟通。
鉴于住院患者无症状血压升高在临床实践中频繁接受治疗,而观察性研究提示潜在风险,因此,亟需开展随机试验与研究以指导治疗决策。在无法实施随机试验的情境下,采用现代因果推断方法的高质量观察性研究具有重要价值。
另一关键未解难题是:若决定治疗住院血压升高,最佳目标值应如何设定?基于稳定门诊患者数据制定的门诊降压目标,可能并不适用于住院患者。鉴于住院人群的异质性,未来可能需要开展多项试验加以验证。
此外,改进急症治疗场景中的血压测量技术也是未来的研究重点。不仅要改进现有测量技术,更需建立针对卧床患者(尤其非ICU患者)的仰卧位血压测量标准。
对既往未确诊高血压的患者,急性住院期恰是识别可控心血管风险因素的契机,可引导患者建立长期血压管理路径。
尽管高血压急症明确需要积极治疗与严密监测,但对于住院患者无症状血压升高的干预时机与方式(尽管临床普遍采用静脉或口服药物进行治疗)仍无定论。
未来研究应聚焦三大核心:精准血压测量技术、既往有无慢性高血压病史患者的差异化管理、治疗目标值界定。
当前最佳证据支持采取务实且符合临床常识的处理策略:优先通过规范测量技术复测血压,积极处理疼痛/焦虑等潜在诱因及基础疾病,而非急于启动药物干预。
未来研究须着力优化急诊-住院-居家的全链条血压管理转接,每个转诊节点都是改善血压控制、最终提升患者预后的关键契机。
来源:Bress AP, Anderson TS, Flack JM, et al; American Heart Association Council on Hypertension; Council on Cardiovascular and Stroke Nursing; and Council on Clinical Cardiology. The Management of Elevated Blood Pressure in the Acute Care Setting: A Scientific Statement From the American Heart Association. Hypertension. 2024 Aug;81(8):e94-e106. doi: 10.1161/HYP.0000000000000238. Epub 2024 May 28. PMID: 38804130.

(本网站所有内容,凡注明来源为“医脉通”,版权均归医脉通所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:医脉通”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们。)