2023年美国肾脏病数据系统(USRDS)报告显示,糖尿病肾病(DKD)已成为亚太地区重大医疗负担。在亚太地区,DKD是导致
一、糖尿病肾病的术语定义、筛查与监测
二、糖尿病肾病的诊疗标准
三、生活方式干预
四、血压控制与心血管保护
五、血糖控制与降糖药物应用
六、肾脏替代治疗
第一章:糖尿病肾病的术语定义、筛查与监测
临床推荐1.1
推荐在成年糖尿病患者中采用尿白蛋白/肌酐比值(UACR)和eGFR(估算肾小球滤过率)筛查糖尿病肾病。 [1B]
临床推荐1.2
建议在
临床推荐1.3
建议对合并
推荐使用术语“Diabetic Kidney Disease, DKD”而非“Diabetic Nephropathy”,以更准确反映糖尿病肾病的病理生理机制、组织学异质性及临床病程。
在无法检测尿白蛋白/肌酐比值的地区,可考虑采用随机尿白蛋白浓度、尿蛋白/肌酐比值(UPCR)或尿试纸法进行筛查。
肾脏活检不常规用于糖尿病肾病的诊断。然而,若糖尿病患者存在非糖尿病性肾脏疾病(NDKD)的临床证据(表1),则应考虑行肾脏活检。
表1.考虑对糖尿病患者进行肾活检的临床证据

对于已确诊糖尿病肾病的患者,应至少每6个月监测一次尿白蛋白和eGFR。若医疗条件允许或患者存在肾衰竭高风险,则应提高监测频率(表2)。
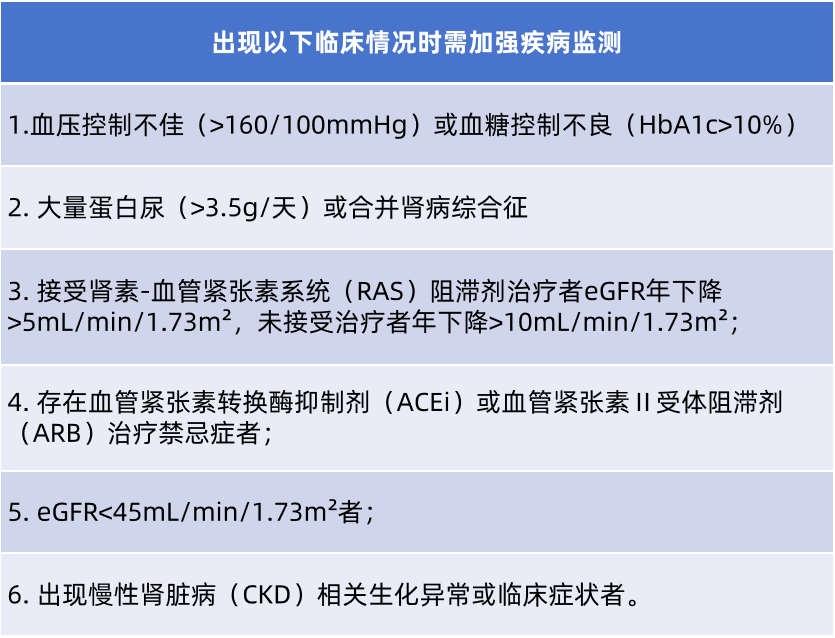
表2. 应提高蛋白尿和eGFR监测频率(至少每2~3个月)的临床证据
第二章:糖尿病肾病的标准诊疗规范
糖尿病肾病患者的基础治疗方案包括生活方式干预、血压与糖化血红蛋白(HbA1c)达标管理,以及器官保护性药物的应用[包括阿司匹林、他汀类药物、血管紧张素转换酶抑制剂/血管紧张素受体阻滞剂(ACEi/ARBs)及钠葡萄糖协同转运蛋白2抑制剂(SGLT-2i)](图1)。
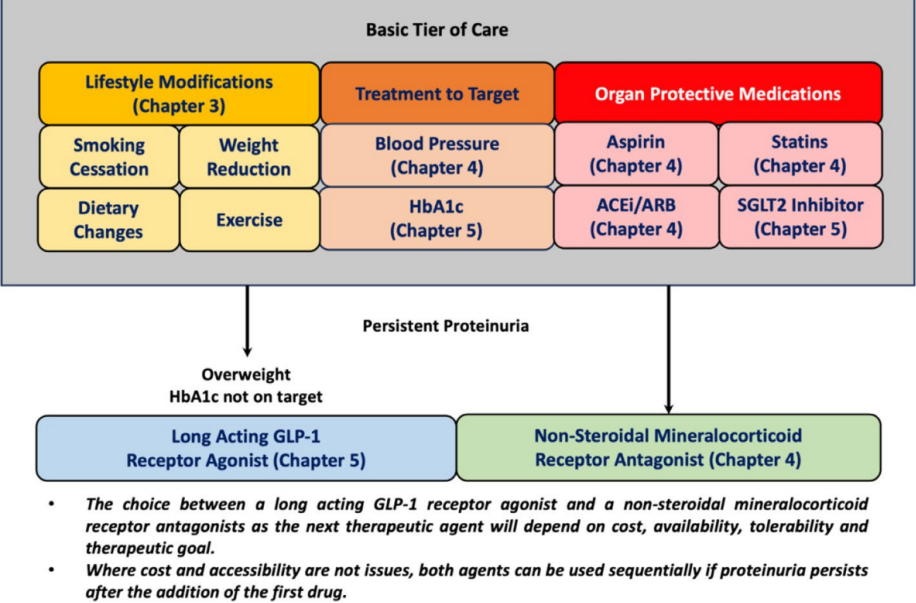
图1. DKD的基础治疗方案
对于已接受基础治疗方案且已优化治疗的糖尿病肾病患者,可根据临床指征加用长效GLP-1受体激动剂(GLP-1RA)和/或非甾体类盐皮质激素受体拮抗剂(ns-MRA)。具体药物选择需综合考虑成本、可及性、耐受性及治疗目标。
第三章:生活方式干预
临床推荐3.1
临床推荐3.2
临床推荐3.3
建议糖尿病肾病患者每日蛋白质摄入量为0.8g/kg,不推荐为保护肾功能而补充酮类似物。[2C]
临床推荐3.4
推荐糖尿病肾病患者接受个体化运动指导,每周累计进行150分钟中等强度体力活动,或根据其心血管功能与体能耐受度调整运动强度。[1D]
慢性肾脏病患者需谨慎采用电子烟作为传统烟草戒断策略,合并肺部或心血管基础疾病者应避免使用电子烟。
应向所有糖尿病患者提供患者教育,详细说明吸烟对糖尿病肾病及全身健康的危害,并强调戒烟获益。
减重应以生活方式干预为基础,包括在营养师的指导下限制膳食热量及避免久坐行为。
超重或肥胖糖尿病患者宜优先选用具有减重效益的降糖药物,如二甲双胍、SGLT-2i或GLP-1RA(参见第5章)。
应制定个体化减重计划,以实现体重指数的渐进式下降,而非骤降。
应制定个体化膳食方案。总体原则推荐富含果蔬、坚果、豆类、不饱和脂肪及植物蛋白的饮食,避免高盐、高钾、高磷加工食品、精制碳水化合物及含糖饮料。
第四章:血压控制与心血管保护
临床推荐4.1
推荐合并高血压的成年糖尿病患者(无论是否合并蛋白尿)起始接受ACEi或ARB治疗,并滴定至可耐受的最高批准剂量。 [1B]
临床推荐4.2
避免在糖尿病肾病患者中联合使用肾素-血管紧张素系统双重阻滞剂(如肾素抑制剂+ACEi或ARB)。 [1B]
临床推荐4.3
对于符合以下条件的2型糖尿病患者:血钾<4.8mmol/L、eGFR≥25mL/min/1.73m²、合并蛋白尿,若已使用最大耐受剂量ACEi/ARB但无法接受SGLT-2i治疗,可考虑起始具有明确肾脏或心血管获益的ns-MRA。 [2A]
临床推荐4.4
建议将糖尿病肾病的成年患者血压降至130/80mmHg左右,以降低卒中及心血管风险,并延缓肾病进展。 [2C]
临床推荐4.5
对于患有糖尿病肾病且已确诊动脉粥样硬化性心血管疾病(ASCVD)的患者,建议使用低剂量阿司匹林预防ASCVD事件复发。[1C]
临床推荐4.6
建议对已确诊心血管疾病的糖尿病肾病患者使用他汀类药物进行二级预防。 [1C]
在糖尿病合并高血压患者中,选择ACEi或ARB进行降压治疗时,应基于药物的可及性、不良反应及成本进行个体化决策。
对于无高血压但合并蛋白尿的成年糖尿病患者,应考虑使用ACEi或ARB。
ACEi/ARB在初始用药或剂量增加后的不良反应监测方案(图2)。
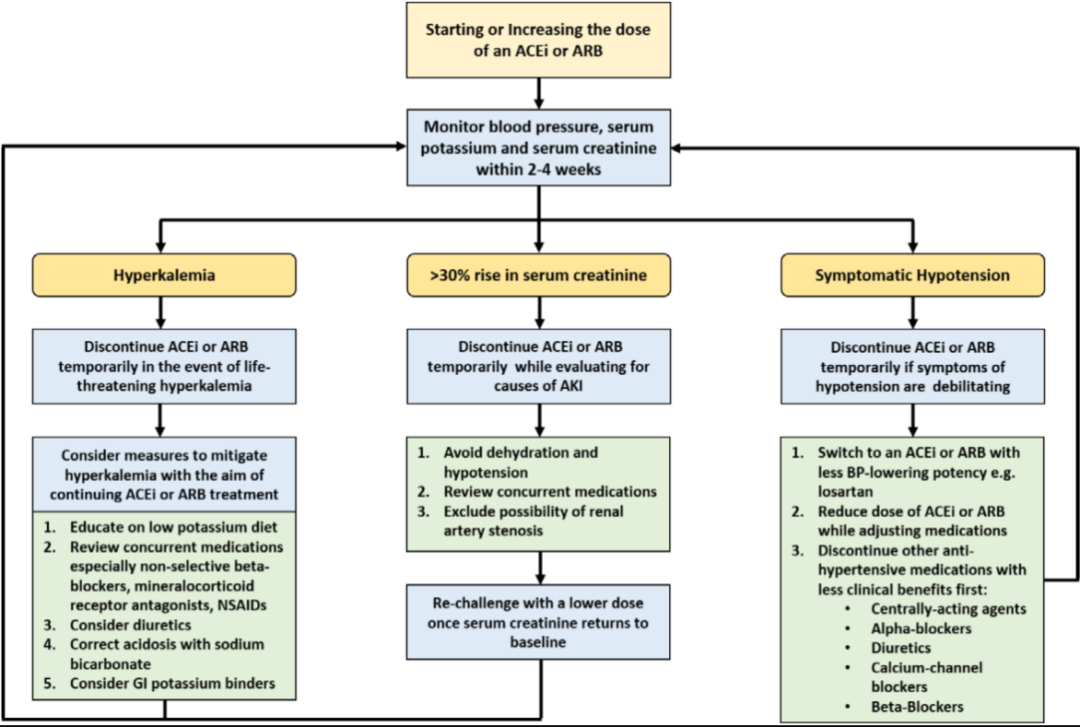
图2. ACEi/ARB在初始用药或剂量增加后的不良反应监测方案
对于2型糖尿病患者,若符合以下条件:血钾<4.8mmol/L、eGFR≥25mL/min/1.73m²,若已使用最大耐受剂量ACEi/ARB和SGLT-2i,但仍存在持续性蛋白尿,可考虑加用具有明确肾脏获益的ns-MRA。
非奈利酮(finerenone)的起始使用及不良反应监测流程(图3)。
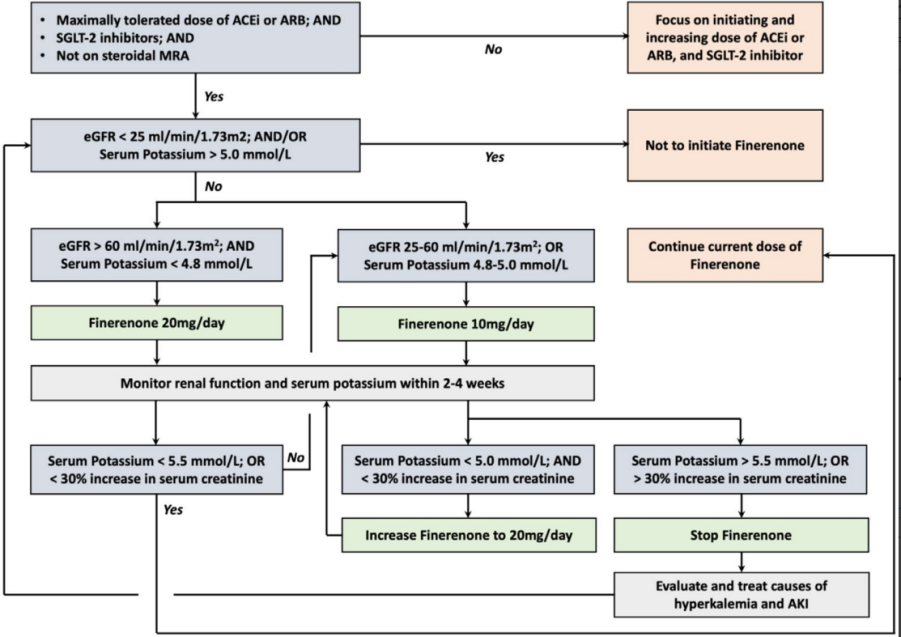
图3. 非奈利酮的起始使用及不良反应监测流程
对于2型糖尿病合并慢性肾脏病的患者,若需治疗心力衰竭、醛固酮增多症或难治性高血压,应选用ns-MRA,并在治疗初期密切监测血钾及eGFR。
若患者符合ns-MRA的临床适应症,则不应替换为非甾体制剂,且应避免甾体类与非甾体类MRA的联用。
对于高龄、虚弱、合并多种疾病及预期寿命较短的患者,应个体化调整血压目标值。
不推荐常规使用低剂量阿司匹林用于糖尿病肾病患者动脉粥样硬化性心血管疾病(ASCVD)的一级预防。
若患者存在阿司匹林禁忌症或不耐受,可考虑其他抗血小板药物替代。
对于年龄>40岁的糖尿病、CKD 1-4期或肾移植术后且年龄>40岁的患者,应考虑使用他汀类药物用于心血管疾病一级预防。
对于长期透析的糖尿病肾病患者,应个体化评估是否使用他汀类药物。
第五章:血糖控制与降糖药物治疗
临床推荐5.1
推荐在成人糖尿病肾病患者中使用糖化血红蛋白(HbA1c)和自我血糖监测(SMBG)评估血糖控制情况。[1C]
临床推荐5.2
建议成人糖尿病肾病患者的HbA1c控制目标值设定为≥7.0%,需平衡微血管/大血管并发症风险与低血糖发生风险。[2C]
临床推荐5.3
推荐将二甲双胍作为eGFR≥30mL/min/1.73m²的2型糖尿病的一线治疗药物。[1B]
对于存在易引发乳酸性酸中毒情况的患者,应避免使用二甲双胍(图4),具体包括以下患者:
-活动性或进展性肝病;
-酗酒;
-不稳定或急性充血性心力衰竭;
-既往二甲双胍相关乳酸酸中毒病史;
-脓毒症等导致的组织灌注不足或血流动力学不稳定
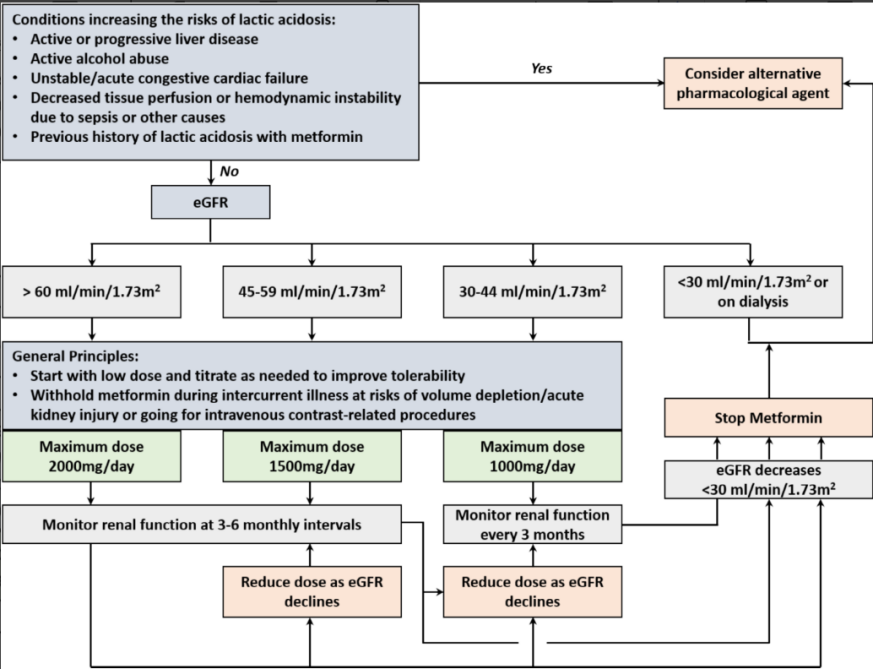
图4. 二甲双胍治疗DKD流程
起始治疗应选择低剂量二甲双胍,根据血糖控制情况逐步滴定。对出现胃肠道不良反应者可考虑改用缓释剂型。
对于接受二甲双胍治疗的慢性肾病患者,需每3-6个月监测肾功能:
-eGFR<45mL/min/1.73m²时需调整剂量
-eGFR<30mL/min/1.73m²时应停药
以下情况需临时停用二甲双胍:
-存在容量不足风险的急性伴随疾病
-eGFR 30-60mL/min/1.73m²患者接受静脉造影检查
SGLT-2抑制剂应用规范
临床推荐5.4
推荐在eGFR≥20mL/min/1.73m²且合并心血管疾病或糖尿病肾病的2型糖尿病患者中使用SGLT-2i。[1A]
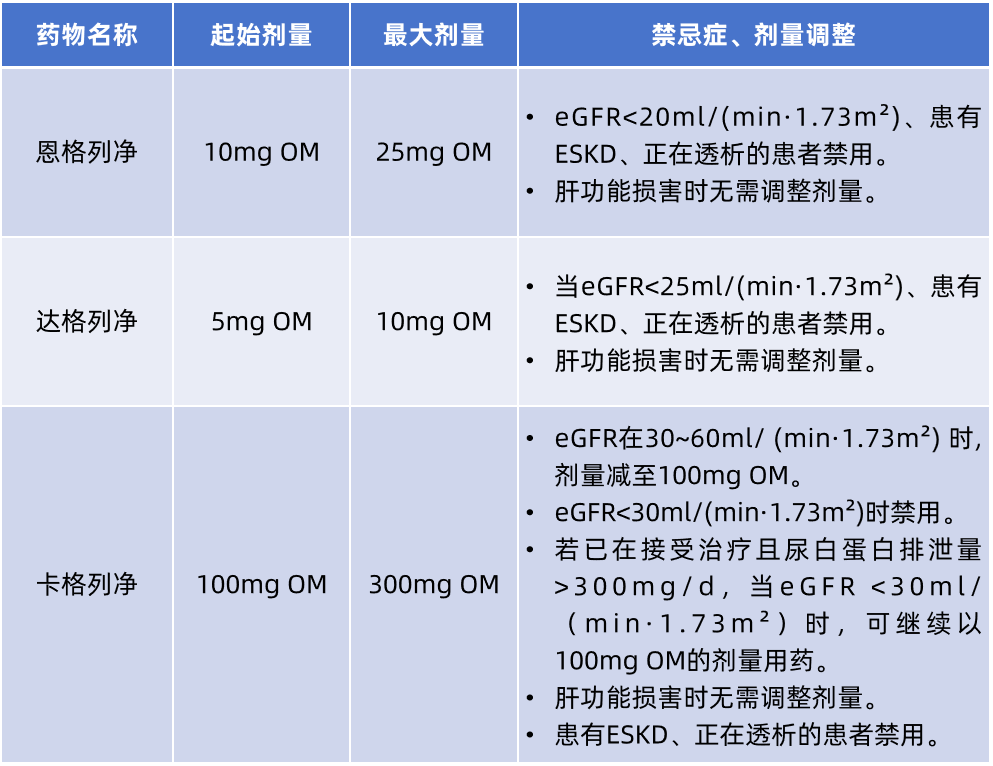
常见SGLT-2i的给药方案(表3)。
表3. 恩格列净、达格列净、卡格列净的给药方案
使用SGLT-2i前需告知患者:保持充足水分摄入,注意泌尿生殖道卫生,识别正常血糖性糖尿病酮症酸中毒(DKA)的风险因素。
以下情况需监测血酮水平:
-伴随疾病期间
-口服摄入不足(禁食状态)
-胰岛素剂量不当减少
-过量饮酒
当eGFR<20mL/min/1.73m²、接受透析或开始透析时,应考虑停用SGLT-2i。对于尿白蛋白排泄>300mg/天且eGFR<20mL/min/1.73m²的患者,应转诊至专科中心评估继续用药必要性。
GLP-1受体激动剂应用规范
临床推荐5.5
建议对已使用最大耐受剂量ACEi/ARB和SGLT-2i仍存在持续性蛋白尿者,或无法使用SGLT-2i者,可选用长效GLP-1RA。[2A]
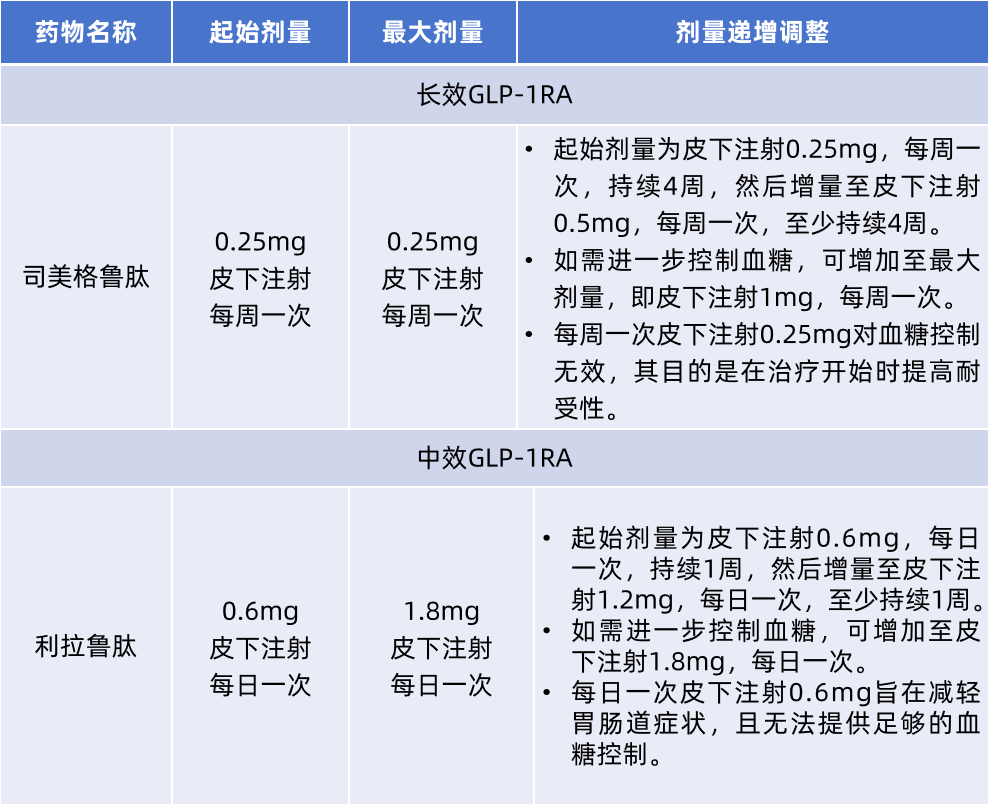
常用非短效GLP-1RA的给药方案(表4)。
表4. 长效GLP-1RA司美格鲁肽和中效GLP-1RA利拉鲁肽的给药方案
综合治疗策略
2型糖尿病合并慢性肾脏病患者的降糖药物选择路径(图5)。
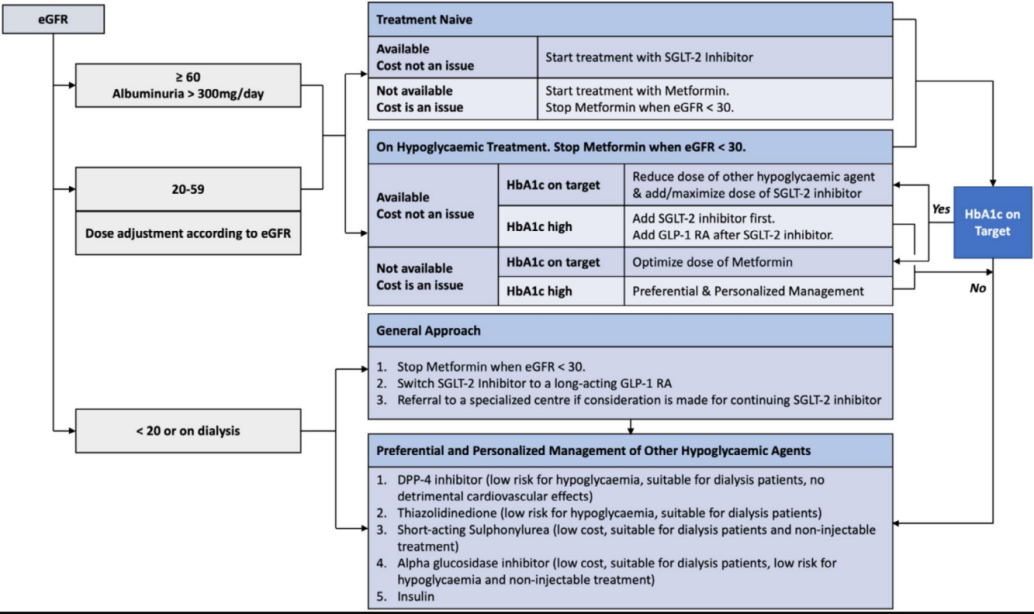
图5. 2型糖尿病合并慢性肾病患者的降糖药物选择路径
可根据患者个体化需求,选择具有非降糖获益的附加降糖药物(图6)。
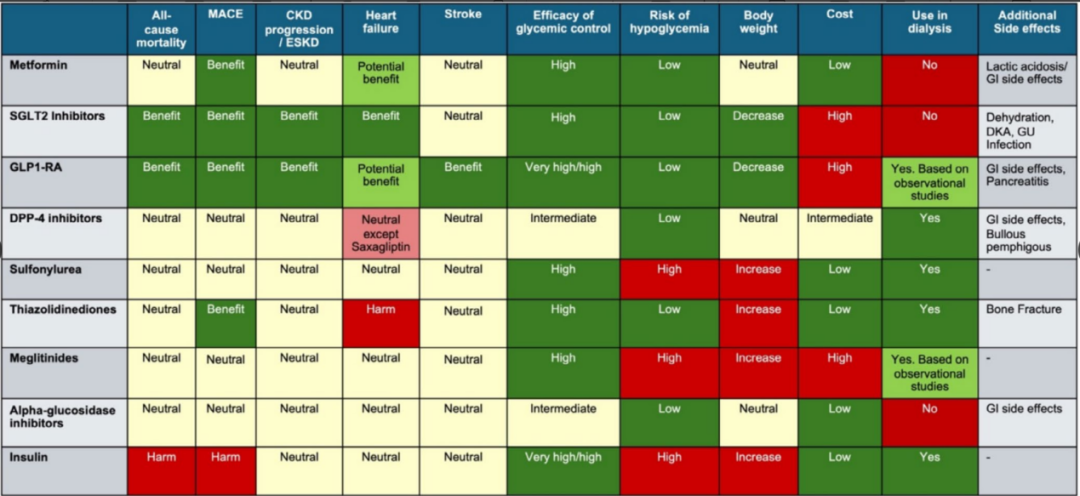
图6. 降糖药物及其他非降糖特性药物
第六章:糖尿病肾病与肾脏替代治疗
临床推荐6.1
推荐对糖尿病合并慢性肾脏病的成年患者,其透析时机的选择应基于临床症状的出现而非特定eGFR阈值。[1C]
在肾科医师资源匮乏地区,可考虑采用基于标准化流程的管理模式,通过初级医疗机构与肾科医师协同监管的方式(图7),对晚期糖尿病肾病患者实施分级诊疗,以缓解专科医疗资源压力。
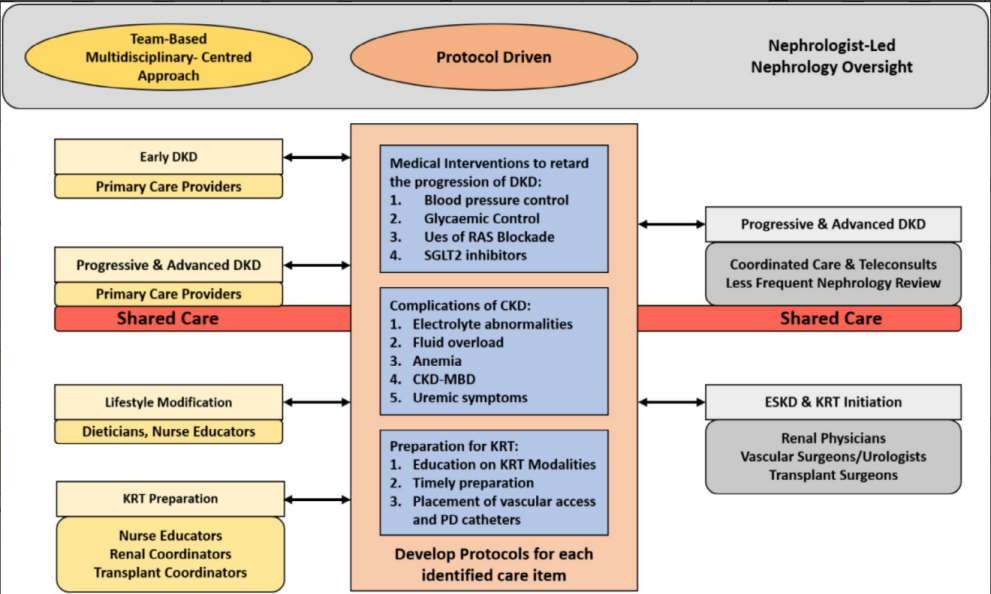
图7. 晚期DKD患者的非依赖肾病科医生的护理模式
(本网站所有内容,凡注明来源为“医脉通”,版权均归医脉通所有,未经授权,任何媒体、网站或个人不得转载,否则将追究法律责任,授权转载时须注明“来源:医脉通”。本网注明来源为其他媒体的内容为转载,转载仅作观点分享,版权归原作者所有,如有侵犯版权,请及时联系我们。)